Alergia a medicamentos: sintomas, casos mais comuns e o que fazer

A alergia a medicamentos se enquadra entre as possíveis reações adversas a qualquer fármaco.
Para que seja considerada alergia, deve ser motivada por uma resposta desproporcional do sistema imunológico à presença da substância no organismo.
Suas consequências possuem diferentes intensidades – desde irritação superficial à pele até anafilaxia, com ameaça à vida do paciente.
Por isso, é importante que não apenas alergistas, mas médicos de outras especialidades, generalistas e colegas da área da saúde saibam reconhecer a alergia a medicamentos.
Foi pensando nisso que reuni as principais recomendações neste texto, abordando sintomas, tipos e tratamentos para essa condição.

O que é alergia a medicamentos?
Alergia a medicamentos é uma reação de hipersensibilidade desencadeada pelo contato com fármacos.
Trata-se de uma reação adversa a medicamento (RAM) imprevisível, ao contrário de outras RAMs descritas na bula de remédio.
Para que ela seja verificada, deve ter havido sensibilização prévia do organismo pelo princípio ativo ou outra substância presente no remédio.
Ou seja, a alergia não surge no primeiro contato com o medicamento, ainda que em doses elevadas.
Na verdade, diferentemente do que acontece com outros tipos de reação adversa, ela não depende da dose, e sim do contato.
É por isso que um indivíduo pode desenvolver a condição mesmo após utilizar um fármaco várias vezes durante a vida, sem qualquer problema anterior.
Foi durante esses tratamentos prévios que o sistema imunológico foi sensibilizado, desencadeando a manifestação alérgica na ocasião seguinte.
Quais os sintomas da alergia a medicamentos?
Os sintomas variam conforme o tipo de reação de hipersensibilidade, predisposição genética, via de administração, entre outros fatores.
Podem incluir manifestações clínicas no tecido cutâneo, sistema respiratório, digestivo e cardiovascular.
De acordo com a Associação Brasileira de Alergia e Imunologia (ASBAI), existem quatro categorias de reações alérgicas.
São elas:
- Reações mediadas por anticorpos alérgicos (IgE): provocam manifestações na pele e aparelho respiratório. Urticária, angioedema, erupções cutâneas pruriginosas, asma e rinite estão entre os sintomas desse tipo de alergia medicamentosa, que aparece de forma imediata ou até poucas horas depois do contato com o fármaco. Nos casos mais graves, pode ocorrer edema de glote e até repercussão sistêmica, com queda da pressão arterial, caracterizando o choque anafilático
- Reações por anticorpos anticelulares (IgG): causadas por medicamentos que atuam contra componentes celulares. Um exemplo são os que atacam células sanguíneas, destruindo componentes como glóbulos vermelhos (hemácias), o que pode desencadear anemia e/ou sangramentos. Se os glóbulos brancos forem atacados, as defesas do corpo ficam comprometidas, aumentando, por exemplo, o risco de infecções
- Reações por imunocomplexos (antígeno-anticorpos): erupções cutâneas, urticária, edema, febre, linfadenopatia e artralgia são sintomas da doença do soro, resultante da administração de anti-soros de origem animal (que tratam picadas de escorpião, aranha, etc). Esse é um tipo de reação por imunocomplexos
- Reações imunológicas tardias mediadas por células: geralmente se manifestam através de alergias de contato após tratamentos com antialérgicos tópicos ou orais, ou mesmo antibióticos.
Seja qual for a forma de manifestação da alergia, é importante buscar orientação médica.
Quais as alergias a medicamentos mais comuns?
Reações de hipersensibilidade a medicamentos não são corriqueiras na população geral.
Entretanto, existem certas classes de fármacos conhecidas pelo maior potencial de desencadear alergias, como as que cito abaixo.
Penicilina e derivados
Os antibióticos beta-lactâmicos, como a penicilina e versões semissintéticas (ampicilina e amoxicilina), estão entre os principais medicamentos causadores de alergia.

Segundo explica este estudo sobre o tema:
“Os beta-lactâmicos constituem a causa mais frequente de reações de hipersensibilidade a fármacos mediadas por mecanismo imunológico específico. As reações imediatas ocorrem em 1 até 6 horas após a administração do beta lactâmico, sendo geralmente IgE-mediadas. Elas se traduzem clinicamente por urticária, angioedema e anafilaxia. As reações não imediatas ou tardias ocorrem após 1 hora da administração. São as reações mais comuns, sendo geralmente mediadas por células T. O tipo mais frequente é o exantema maculopapular ou morbiliforme”.
Anti-inflamatórios não esteroides (AINEs)
O primeiro AINE ou AINH [antiinflamatório não-hormonal] empregado no combate a dores e quadros inflamatórios leves foi o ácido acetilsalicílico (AAS).
Atualmente, outros princípios ativos se popularizaram entre médicos e pacientes, como o ibuprofeno.
Conforme relata este artigo, a exposição a esses medicamentos é bem tolerada pela maioria dos indivíduos, no entanto:
“Alguns desenvolvem efeitos adversos que incluem reações alérgicas e pseudoalérgicas. Reações cruzadas respiratórias (rinoconjuntival e asma) e reações cruzadas cutâneas (urticária/angioedema) são ligadas ao efeito comum de inibição da cicloxigenase pelo AAS e AINH. As outras reações são específicas para cada droga e independentes do efeito de inibição da COX, incluindo urticária/angioedema ou anafilaxia, meningite asséptica e pneumonite de hipersensibilidade secundária. Estas reações são causadas por AAS ou um AINH específico”.
Insulina
Indispensável para o tratamento de muitos casos de diabetes, a insulina também está entre os fármacos relacionados à alergia medicamentosa.
No estudo “Complicações locais na pele, relacionadas à aplicação de insulina”, a autora afirma que a alergia à insulina pode incidir no local da aplicação ou se caracterizar por uma reação sistêmica.
Adiciona ainda que:
“Os sinais e sintomas de alergia localizada podem surgir de uma reação imediata com urticária, enduração e prurido; de uma reação intermediária, com lesões pruriginosas, endurecidas e dolorosas ou de uma reação tardia, apresentando lesões pruriginosas, endurecidas, eritematosas, com queimação local.
A alergia sistêmica é rara, devido, principalmente, ao alto grau de pureza com que a insulina é fabricada e à introdução da técnica de recombinação genética, dando, esta última, origem à insulina humana”.

Os sintomas variam conforme o tipo de reação de hipersensibilidade, predisposição genética e outros
Alergia a medicamento dura quanto tempo?
A reação alérgica pode durar desde minutos até vários dias.
Tudo depende da manutenção do contato com o fármaco que desencadeou a reação e/ou do tratamento implementado.
Sintomas leves costumam desaparecer assim que a terapia medicamentosa é suspensa, ou a droga, substituída.
Já o tempo de manifestação permite a classificação da reação de hipersensibilidade como imediata ou tardia.
Quando a alergia surge na primeira hora após a administração do fármaco, ela se enquadra no grupo de reações imediatas, em geral provenientes de mediação por anticorpos alérgicos (IgE).
Nesse cenário, o paciente pode sofrer desde sintomas leves até anafilaxia e choque anafilático – consequências potencialmente fatais.
Conforme elenca o site do Ministério da Saúde, essa emergência médica pode ser identificada por meio dos seguintes sinais:
- Sensação de desmaio
- Pulso rápido
- Dificuldade de respiração, sibilos ou chiados no peito, tosse
- Náusea e vômito
- Dor no estômago
- Inchaço nos lábios, língua ou garganta
- Placas altas e com coceira na pele (urticária)
- Pele pálida, fria e úmida
- Tontura, confusão mental, perda da consciência
- Parada cardíaca.
A alergia também pode ter manifestação tardia, com sintomas aparecendo algumas horas ou muitos dias depois do início da terapia farmacológica.
Exantema maculopapular e bolhas podem surgir pelo corpo, com risco de prejuízo a órgãos como pulmões, rins e fígado.

Como saber se tenho alergia a algum medicamento?
Por vezes, a alergia é suspeitada a partir da relação temporal entre o uso do medicamento e os sintomas.
Nesse contexto, as reações imediatas são mais fáceis de identificar, pois se manifestam com rapidez.
Porém, é necessário verificar se os sintomas somem espontaneamente após a descontinuidade ou substituição da droga para confirmar a alergia.
Pacientes pediátricos devem ter os pais consultados para entender a história de alergias prévias e outros relatos relevantes.
Se for preciso realizar exames, eles são solicitados pelo médico especialista em alergologia ou dermatologia.
Ao desconfiar de alergia a medicamentos, não é recomendado utilizar esse remédio pela segunda vez para tentar confirmar em casa.
Essa conduta pode ser perigosa, pois existe o risco de reação aguda em alguns casos, incluindo choque anafilático.
Como é feito o teste de alergia a medicamentos?
Diante de sintomas de alergia, o médico avalia o histórico do paciente, com destaque para as substâncias potencialmente alérgicas com que ele teve contato nos últimos dias.
Junto à relação temporal, a experiência clínica do alergista e conhecimento sobre estatísticas presentes na literatura médica são fundamentais para suspeitar da reação a um fármaco.
A ASBAI ainda indica o exame clínico minucioso da pele, mucosas, nariz e pulmões para determinar a extensão do quadro alérgico apresentado, esclarecendo que:
“As características das lesões cutâneas auxiliam sobremaneira no diagnóstico da alergia dermatológica causada por remédios (farmacodermias). Para alguns medicamentos, como as penicilinas e os anestésicos locais, há testes alérgicos cutâneos de leitura em 15 minutos, muito confiáveis. Testes sanguíneos (RAST) podem ser ocasionalmente empregados como para documentar a alergia à penicilina”.
A seguir, comento a metodologia empregada nos testes de alergia medicamentosa:
- Teste de Punctura ou Prick Test: utiliza caneta e puntores de 1 mm (plástico ou metal), ou agulhas de aplicação subcutânea (6 mm) para aplicar medicamentos injetáveis em concentração não irritativa para a pele. Normalmente, são aplicados na parte interna do antebraço, que deve ser mantido imóvel por 15 a 20 minutos. Depois, é medida a pápula formada em mm
- Teste intradérmico: usa substâncias líquidas estéreis, em apresentação parenteral, que são injetadas na pele em volumes de 0,03 a 0,05 mL. Em seguida, forma-se uma pápula inicial descrita como em “casca de laranja” e cuja circunferência deverá ser prontamente demarcada com caneta. Deve-se aguardar 20 minutos para medir a diferença formada entre a pápula inicial e a final, em mm
- Teste de contato: costuma ser feito por meio da colagem de material específico contendo medicamentos na região dorsal (costas do paciente). Os adesivos são mantidos por 48 horas, a menos que ocorra reação alérgica grave. O paciente retorna ao consultório ou clínica após 48 horas, para a retirada dos adesivos e marcação das áreas examinadas, e depois de 96 horas para a leitura final
- Teste RAST: corresponde a um exame de sangue para dosagem sérica de IgE específica, disponível para penicilina, ampicilina, amoxicilina e insulina.
Aproveite para ler mais sobre a escolha da via de administração de medicamentos.
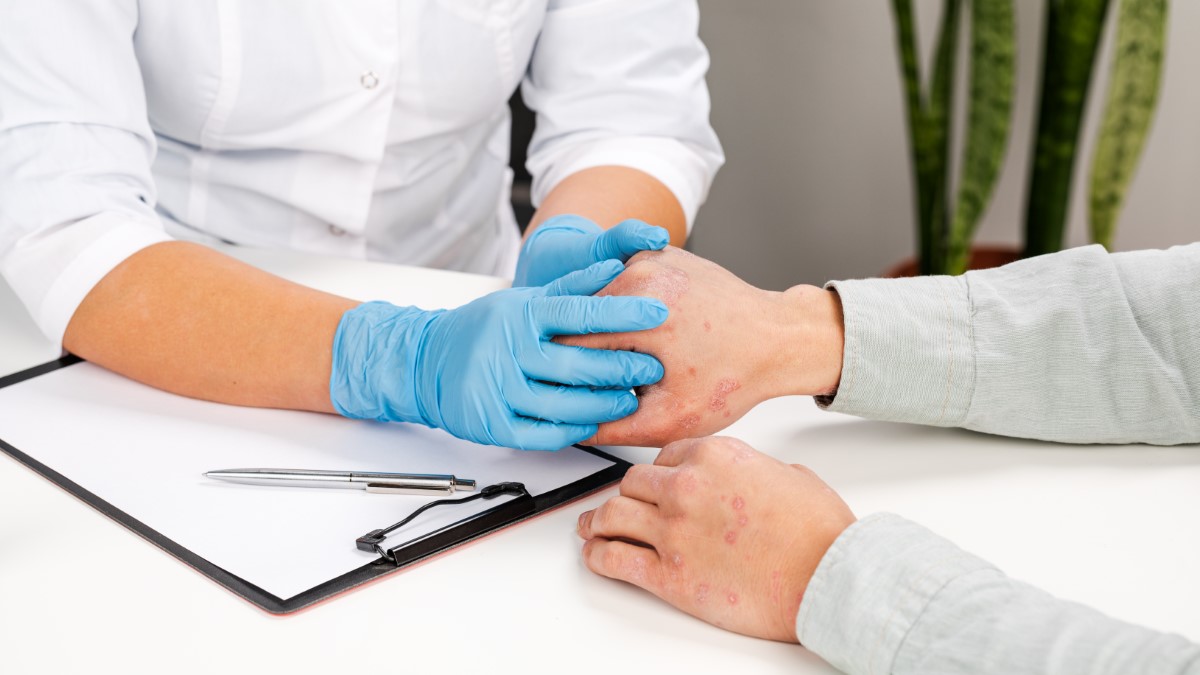
Na ocorrência de sintomas que não cessam após suspender o uso do fármaco, marque uma consulta médica
Alergia a medicamentos: o que fazer para melhorar?
Como mencionei acima, reações leves costumam passar assim que o tratamento é suspenso.
Afinal, o contato com a substância irritante será interrompido, acabando com a resposta imunológica.
Porém, se houver sintomas de choque anafilático, como sensação de desmaio, falta de ar e inchaço, procure o pronto-socorro mais próximo.
Na ocorrência de sintomas que não cessam após suspender o uso do fármaco, marque uma consulta médica para avaliar a situação.
Evite a automedicação, que pode piorar o quadro caso haja interação medicamentosa, ou mascarar os sinais de alergia.
Existe tratamento para alergia a medicamentos?
Sim, existem algumas linhas de tratamento.
A conduta médica começa com a suspensão da droga que provocou a reação alérgica, seguida pela administração de fármacos como:

- Anti-histamínicos (orais ou injetáveis)
- Derivados da cortisona (orais, tópicos cutâneos e injetáveis).
O choque anafilático é tratado com uma injeção de epinefrina (adrenalina) para evitar a oclusão das vias aéreas devido ao edema de glote, parada cardiorrespiratória e morte.
Como a telemedicina facilita o trabalho do médico alergista?
A oferta de serviços médicos a distância otimiza a rotina de profissionais de diferentes áreas da medicina.
Com o suporte de plataformas completas como a da Telemedicina Morsch, dá para obter uma segunda opinião médica em poucos cliques.
Basta usar qualquer dispositivo conectado à internet para se logar no sistema e solicitar a avaliação.
Questões amplas de saúde ou gestão se beneficiam da teleconsultoria, disponível no mesmo software em nuvem.
Nossa plataforma é protegida pelos mais modernos mecanismos de autenticação e criptografia, garantindo o sigilo médico para informações sensíveis.
Além do mais, a equipe médica dispõe do prontuário eletrônico, que permite consultar dados do histórico do paciente em instantes para descobrir alergias ou eventos anteriores.
Dessa forma, os dados ficam protegidos e, ao mesmo tempo, disponíveis com facilidade para pessoas autorizadas, qualificando a assistência ao paciente.
Caso seja necessário fazer o encaminhamento ao especialista, também dá para acelerar o atendimento via teleconsulta, otimizando a confirmação do diagnóstico e escolha do tratamento adequado.
Solicite um orçamento e leve toda a inovação da Telemedicina Morsch para a sua clínica ou hospital.
Conclusão
A alergia a medicamentos deve ser identificada com agilidade para evitar complicações como o choque anafilático ou prejuízo a órgãos vitais.
Espero ter contribuído para aprofundar seus conhecimentos sobre o tema ao longo deste artigo.
Se achou o texto interessante, compartilhe!
Confira mais textos para médicos que publico aqui no blog.











